 In questo articolo può ritrovare informazioni circa la definizione, la clinica e le implicazioni della prostatite/dolore pelvico cronico (CP/CPPS) con la sessualità e la risposta sessuale nell’uomo.
In questo articolo può ritrovare informazioni circa la definizione, la clinica e le implicazioni della prostatite/dolore pelvico cronico (CP/CPPS) con la sessualità e la risposta sessuale nell’uomo.
 Il pavimento pelvico lo possiamo considerare come una coppa le cui pareti sono formate da una complessa struttura muscolo scheletrica: ossa, diversi muscoli, fasce e legamenti. Le varie strutture che costituiscono il pavimento pelvico non sono delle strutture inerti che delimitano e chiudono la parete inferiore dell’addome. Infatti i muscolari che costituiscono il pavimento pelvico si contraggono, si rilasciano, si sinergizzano, si antagonizzano, si stabilizzano in coordinazione in armonia con lo stato di riposo o di attività degli organi pelvici. La loro funzione pero non s’esaurisce solo nel controllo delle funzioni viscerali (minzione, defecazione e coito) bensì essa sottende anche all’importante compito di sostenere gli organi nella cavità addominale, di mantenerne la corretta posizione e di contribuire alla postura ed alla deambulazione.
Il pavimento pelvico lo possiamo considerare come una coppa le cui pareti sono formate da una complessa struttura muscolo scheletrica: ossa, diversi muscoli, fasce e legamenti. Le varie strutture che costituiscono il pavimento pelvico non sono delle strutture inerti che delimitano e chiudono la parete inferiore dell’addome. Infatti i muscolari che costituiscono il pavimento pelvico si contraggono, si rilasciano, si sinergizzano, si antagonizzano, si stabilizzano in coordinazione in armonia con lo stato di riposo o di attività degli organi pelvici. La loro funzione pero non s’esaurisce solo nel controllo delle funzioni viscerali (minzione, defecazione e coito) bensì essa sottende anche all’importante compito di sostenere gli organi nella cavità addominale, di mantenerne la corretta posizione e di contribuire alla postura ed alla deambulazione.
Comunemente l’attività dei muscoli scheletrici consiste nello spostamento di uno o più segmenti scheletrici per l’attività combinata di muscoli agonisti, antagonisti e stabilizzatori. Pensiamo ad esempio a cosa accade nel momento in cui flettiamo l’avambraccio sul braccio: la contrazione del bicipite brachiale flette l’avambraccio sul braccio e contemporaneamente si decontrae il muscolo antagonista, il tricipite brachiale e si stabilizzano i muscoli della spalla. Tutto ciò non avviene con i muscoli del pavimento pelvico. Ad eccezione di alcuni fasci viscerali (muscolo pubo-rettale) i muscoli del pavimento pelvico si inseriscono per la maggior parte su segmenti ossei del bacino (l’osso pubico, iliaco ed ischiatico) che sono immobili, e quindi la loro contrazione non determina movimenti scheletrici. L’attività dei muscoli pelvici consiste essenzialmente nel mantenere una situazione tonica (contrazione isometrica) costante pur se variabile e nel porsi in contrazione solo in determinate circostanze, come la minzione, la defecazione, il coito. Infatti il tono di questi muscoli è particolare, essendo costante o comunque prolungato, sarebbe quindi soggetto ad esaurimento (tipico della vera contrazione muscolare), se una serie di sofisticate interazioni neurologiche a livello cerebrale non lo evitasse.
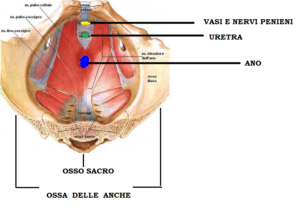
Nell’anatomia del pavimento pelvico troviamo che è attraversato da tre fori: uno anteriore per il passaggio dei vasi del pene (giallo nella figura), uno medio in cui attraversa l’uretra (verde nella figura) ed uno posteriore per il canale anale (bleu nella figura) e nell’uomo nella parte più declive si trova incastonata la ghiandola prostatica. La prostata è una ghiandola sessuale maschile delle dimensioni di una castagna (pesa circa 20 gr) collocata sotto la vescica, davanti al retto, dietro la sinfisi pubica e sopra il pavimento pelvico.
CP/CPPS Data la complessità anatomica e funzionale del pavimento pelvico ed i suoi rapporti con la ghiandola prostatica le patologie di esso e della ghiandola prostatica (prostatite e dolore pelvico cronico) possono manifestarsi con dolore al basso ventre talvolta irradiato ai testicoli ed il pene, disfunzioni urologiche, genitali ed intestinali.
Nel 1995 il National Institute of Health (NIH) ha riclassificato la prostatite in quattro macrocategorie. Il motivo di tale riclassificazione nacque dal fatto che la categoria più ampia era rappresentata da uomini con sintomatologia di prostatite senza infezione e/o infiammazione della ghiandola. Quindi la causa dei loro sintomi non poteva essere ragionevolmente attribuita solamente a problemi alla ghiandola prostatica. Tale condizione venne definita ‘prostatite cronica abatterica e non infiammatoria di tipo IIIB o sindrome dolorosa pelvica cronica’ nota con l’acronimo inglese di CP/CPPS (chronic pelvic pain syndrome)
La CPPS é una condizione clinica complessa, caratterizzata da una costellazione di sintomi e con negatività microbiologica delle urine e del liquido seminale (test di Meares-Stamey negativo) ed assenza di globuli bianchi nel secreto prostatico. Nella sindrome del dolore pelvico cronico il paziente riferisce soprattutto il dolore che si può localizzare nella regione pelvica, nel perineo (quello spazio, nel maschio, tra i testicoli e l’ano) con possibili irradiazione alla regione lombare, ai genitali esterni (testicoli e pene), agli inguini, alla regione sovrapubica, alla regione sacro-coccigea, alla radice delle cosce. Questi sintomi dolorosi sono accompagnati talvolta anche da sintomi minzionali, colon-proctologici e sessuali (disfunzione erettile, calo del desiderio, eiaculazione precoce o ritardata e talvolta dolorosa). La CPPS è una malattia in aumento perché viene oggi più facilmente diagnosticata e colpisce una fascia di età molto ampia, dai 18 ai 75 anni.
DOLORE
Sono molte e diverse le tipologie di dolore che il paziente affetto da questa sindrome lamenta. Anzitutto è variabile l’intensità del dolore, che da un vago senso di fastidio più o meno continuo può raggiungere gradi estremi, talvolta intollerabili, descritti dal paziente come fitte lancinanti. In alcuni casi la sensazione dolorosa appare collegata al riempimento o allo svuotamento degli organi pelvici (vescica e retto), mentre in altri casi è provocata da alcune posizioni, quale quella seduta, o dalla pressione esercitata su determinati punti dell’area pelvica, definiti trigger point. Il dolore persistente non riconosciuto causa stress, irritabilità e depressione
SINTOMI UROLOGICI
Possono coesistere nella sindrome CPPS una varietà di sintomi minzionali durante la fase preminzionale, la fase di riempimento o la fase di svuotamento vescicale.
- In fase pre-minzionale sostenuta da un ipertono o da un mancato rilasciamento dello sfintere uretrale esterno può determinare una inibizione del riflesso della minzione ed i sintomi saranno caratterizzati da esitazione minzionale, minzione con uso del torchio addominale e ritenzione urinaria di varia entità.
- In fase di riempimento vescicale l’ipertono muscolare comporterà la presenza di stimolo minzionale frequente sia di giorno (pollachiuria) che di notte (nicturia) a cui solo raramente fa riscontro un quadro urodinamico di iperattività detrusoriale.
- In fase minzionale l’ipertono muscolare ostacola il flusso urinario comportando un getto minzionale ipovalido, intermittente, sensazione di incompleto svuotamento e residuo post-minzionale. La presenza, variabile, di residuo post-minzionale, può favorire la comparsa di infezioni urinarie ricorrenti, con episodi infettivi e quindi improvvisi aggravamenti della frequenza minzionale e comparsa di bruciori/dolori minzionali.
SINTOMI SESSUALI
La muscolatura del pavimento pelvico ha un ruolo importante nell’attività sessuale: la contrazione dei muscoli ischio e bulbo-cavernoso forza il sangue all’interno del pene aumentando la pressione intra-cavernosa, mentre i muscoli di Houston riducono lo scarico venoso dell’organo erettile, contribuendo a mantenere la piena erezione. Infine le contrazioni ritmiche del muscolo bulbo-cavernoso favoriscono la propulsione del liquido seminale e quindi la sua emissione. E’ pertanto possibile che la disfunzione del pavimento pelvico abbia un ruolo nella genesi di alcune disfunzioni sessuali.
Nella prostatite cronica i sintomi sessuali possono riguardare tutte le fasi della risposta sessuale: la fase del desiderio, dell’eccitazione e dell’orgasmo.
E’ da segnalare che studi recentissimi hanno messo in evidenza la comparsa di deficit di mantenimento dell’erezione nei giovani con la prostatite. La difficoltà a mantenere l’erezione o raggiungere la piena rigidità è nota come sindrome veno-occlusiva che in corso di CPPS è determinata da un danno alle valvole venose del pene ad opera delle sostanze chimiche (colchicine) del processo infiammatorio della prostata.
ALTERAZIONE DELLA QUALITÀ DI VITA
Il dolore pelvico cronico rappresenta un disturbo invalidante ad elevato impatto sulla qualità della vita dell’individuo. Una lunga serie di studi clinici ha evidenziato come il malessere cronico nella pelvi, generato da una condizione prolungata di fastidio o dolore si traduca generalmente in stati d’ansia, depressione, alterazione dell’immagine di Sè e dell’autostima. E’ stato anche dimostrato come l’ansia sia in grado a sua volta di amplificare la percezione delle sensazioni di malessere percepite nel basso ventre.
Il dolore e l’ansia realizzano in tal modo un circolo vizioso capace di alterare profondamente la qualità della vita dei soggetti che ne soffrono con limitazione delle attività quotidiane, delle attività sociali e relazionali.
Anche la relazione di coppia viene compromessa, soprattutto in presenza di disfunzioni sessuale: ridotta frequenza dei rapporti sessuali o addirittura l’evitamento.
LE CAUSE
Si ritiene che la sindrome del dolore pelvico cronico (CPPS) possa essere determinato da differenti condizioni patologiche :
- Prostatiti recidivanti
- Traumi perineali
- Stiramento muscolare acuto
- Alterazioni posturali
- Eccessiva attività ginnico sportiva che aumenta il tono dei muscoli pelvici con stretching errato o assente
- Eccessivo Stress e forti tensioni emotive
La fisiopatologia non è ancora completamente nota oggi si ritiene che sia determinata da diversi fattori che alla fine si traduce in una sindrome di dolore neuropatico cronico e/o muscolare.
L’alterazione fisiopatologica comune che induce la sintomatologia è un ipertono involontario dei muscoli del pavimento pelvico.
Si ritiene che il dolore nella CPPS sia caratterizzata da un crampo o uno spasmo cronico della muscolatura del pavimento pelvico. Lo spasmo muscolare cronico comporta l’ischemia e quindi un ridotto apporto di ossigeno tra le fibrocellule muscolari. Il ridotto apporto di ossigeno conseguente all’ischemia comporta un metabolismo anaerobico con una serie di eventi a cascata: pH intercellulare acido, si accumulano rifiuti tossici (cataboliti come: acido lattico, ioni calcio, etc…), infiltrazione linfocitaria e la liberazione di sostanze vasoattive (colchicine) che irritano le terminazioni nervose attigue alle fibrocellule muscolari, dando inizio ad un piccolo nucleo infiammatorio (trigger e tender point) responsabile dell’irritazione delle fibre nervose con l’innesco di un dolore cronico.
L’ipertono muscolare compromette il normale funzionamento dei rami nervosi che passano tra questi muscoli, con conseguenti sintomi neuropatici a carico dell’uretra prostatica nel maschio, della vagina e del canale anale che attraversando il muscolo elevatore dell’ano tramite i tre iati contigui possono risentire dell’ipertono dei muscoli del pavimento pelvico.
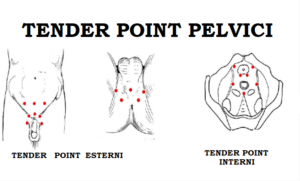
I trigger ed i tender point mantengono in tensione e limitano il movimento del muscolo in cui si localizzano e possono essere interni ed esterni attivi o latente.
È attivo un trigger point la cui digitopressione riproduce, nella zona di referenza del trigger point stesso, esattamente il dolore di cui il paziente soffre, cioè un dolore riferito, a cui si associa la disfunzione del muscolo 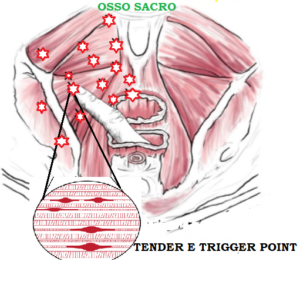 in cui il trigger è presente; Il trigger point latente, invece, causa solo la disfunzione indolore nel muscolo colpito e può rimanere in questo stato silente per anni, ed essere improvvisamente riattivato da traumi, da sovraccarico eccessivo, da stiramento muscolare acuto, da squilibri posturali e da tante altre cause.
in cui il trigger è presente; Il trigger point latente, invece, causa solo la disfunzione indolore nel muscolo colpito e può rimanere in questo stato silente per anni, ed essere improvvisamente riattivato da traumi, da sovraccarico eccessivo, da stiramento muscolare acuto, da squilibri posturali e da tante altre cause.
LA DIAGNOSI
La diagnosi, come nella donna, è difficile e occorrono molti esami per escludere altre malattie con sintomi uguali; poiché il percorso diagnostico terapeutico richiede notevole esperienza e spesso i pazienti impiegano molti anni per ricevere cure adeguate.
Non solo, ma spesso vanno incontro a guai peggiori perché il disturbo viene considerato una normale “ipertrofia prostatica“, e sottoposti a resezione transuretrale della ghiandola. Il risultato è un peggioramento dei sintomi per la grave reazione infiammatoria provocata dall’intervento su una ghiandola già compromessa, con ridotta possibilità di guarigione nel tempo.
La diagnosi è essenzialmente basata sui sintomi e sull’esame obbiettivo (palpazione dei muscoli pelvici per via vaginale o rettale). Va posta comunque la diagnosi differenziale con numerose affezioni di singoli organi pelvici o perineali con sintomatologia apparentemente simile
Tra i segni rilevabili all’esame obbiettivo che orientano la diagnosi è l’ipertono dei muscoli elevatori dell’ano, palpabili lateralmente in corso di esplorazione rettale, con dolorabilità, anche molto intensa, alla digitopressione. In alcuni casi questa è prevalente da un lato. Ai punti di tali muscoli che ad una pressione digitale anche lieve, scatenano un forte dolore, il più delle volte avvertito in zone contigue (ad esempio l’ano) viene dato il nome di Trigger Point.
Vedi nella sezione questionari nella pagina diagnostica il questionario NIH-CPSI
TRATTAMENTO
Le possibilità terapeutiche sono molteplici, multimodali e personalizzate in base alle caratteristiche morfologiche e funzionali del paziente. Includono:
- Misure conservative: Modificazioni comportamentali e dello stile di vita (abitudini alimentari, minzionali, di abbigliamento, irregolarità dell’intestino, postura ed attività ginnico-sportive scorrette etc..
- Farmacoterapia.
- Riabilitazione del piano perineale finalizzata ad apprendere come rilasciare la muscolatura del pavimento pelvico, la Terapia Manuale (Massaggio di Thiele, Terapia Manuale per il rilasciamento dei trigger point, le tecniche di desensibilizzazione, protocollo Stanford)
- Agopuntura
- Elettrostimolazione del nervo tibiale
Ciascuno di tali trattamenti si é dimostrato in grado di poter aiutare i soggetti colpiti dalla sindrome del dolore pelvico cronico maschile, ma nessuno di essi può, da solo, offrire una risposta certa e completa a una condizione tanto resistente alle cure.
In casi selezionati, refrattari alle terapie conservative:
- Iniezioni di tossina botulinica nei muscoli coinvolti
- Decompressione chirurgica del nervo pudendo
….è doveroso ricordare che la visita medica rappresenta il solo strumento diagnostico per un corretto ed efficace trattamento terapeutico. I consigli forniti in questo post devono essere intesi semplicemente come suggerimenti di comportamento, ma non sostituiscono in alcun modo la visita medica”
